¿Es la eutanasia una cuestión puramente médica? A lo largo de esta conversación emergieron temas complejos que involucran e interpelan tanto al sector público como privado. Este diálogo busca arrojar luz sobre uno de los temas más controvertidos desde el punto de vista ético de la salud.

¿Qué es la eutanasia y cuántos tipos hay?
Iván Pérez Hernández (IPH): Generalmente, es una acción realizada por un médico, que tiene la intención de provocar la muerte del paciente para aliviarlo de un gran sufrimiento. Puede ser voluntaria si el paciente la pide, o involuntaria, cuando otros deciden por él. También hay que determinar si hubo una acción u omisión deliberada; es decir, con la intención de provocar la muerte. Asimismo, puede ser activa o pasiva. Esta última opción implica suspender una medida que mantiene vivo al paciente con la intención de que muera. Hay cierta complejidad para diferenciar la eutanasia pasiva de una adecuación del esfuerzo terapéutico, acción que pretende evitar el empecinamiento.
Carolina Goic Boroevic (CGB): Respecto de la omisión, hay que entender hasta dónde funciona la ley de derechos de los pacientes sobre decidir si quieren o no someterme a un tratamiento. Hay una línea difusa porque, en rigor, el mantener artificialmente la vida es algo a lo que nadie está obligado. También es complejo cuando el paciente no puede expresar su voluntad. ¿Hasta qué punto los familiares pueden decidir por él?
Álvaro Fischer Abeliuk (ÁFA): Para mí, la eutanasia es siempre voluntaria. Puede ser pasiva, cuando la persona solicita que no se la intervenga y quiere que su vida termine naturalmente. Por eso se pide que la ley permita la eutanasia, no que se obligue a ella. ¿Cómo estamos seguros de que esa fue la voluntad de 1a persona o de que no la cambió después? Hay dificultades que no se subsanan, por muy bien que esté redactada la ley; pero son los riesgos y los problemas que tiene cualquier acción regulatoria.
«Hay dificultades que no se subsanan,
por muy bien que esté redactada la ley;
pero son los riesgos y los problemas
que tiene cualquier acción regulatoria».
Álvaro Fischer Abeliuk.
¿Debe haber voluntad o no?
IPH: Asociar la voluntad con la eutanasia es una manera de mostrarla a la sociedad y a los legisladores como una acción lícita, porque es la decisión de una persona. Sin embargo, la realidad ha demostrado que se da el fenómeno de la “pendiente resbaladiza”, como en Holanda, donde al principio se consideró como requisito la voluntad y la plena conciencia antes de provocar la muerte, pero, luego, se aplicó a personas en estado vegetativo persistente o recién nacidos y menores de edad. Esto, por la imposición del argumento “lógico”: si es lícito terminar con la vida de alguien que está sufriendo y lo solicita, también sería aceptable terminar con la vida de otro que está sufriendo, pero que, por distintas circunstancias, no puede solicitarlo.
ÁFA: Cuando el paciente no está consciente y es la familia con el médico quienes toman la decisión, incluso sin consentimiento de las autoridades legales, el acto es involuntario y no lo considero eutanasia.
CGB: Esta conversación refleja el debate público respecto de la eutanasia. Se habla de ella pensando en que alguien puede tomar una decisión anticipada por miedo al dolor, al sufrimiento insoportable o a identificarse como una carga para el entorno. Nos hace falta clarificar la etapa previa, que es cómo nos hacemos cargo, como sociedad, de garantizar el alivio de ese sufrimiento. La gente se sorprende con las cosas que se pueden hacer, como los cuidados paliativos. Un equipo que entregue un buen tratamiento
puede cambiar, absolutamente, la mirada de ese fin de vida. Exceptuando situaciones como el estado vegetativo.
«La objeción del médico y del personal sanitario
a ser agentes de la eutanasia no es estrictamente de conciencia,
sino profesional, puesto que, con su actitud de rechazo,
no infringen ningún deber ético, al contrario,
cumplen con su juramento o promesa profesional».
Iván Pérez Hernández.
¿Qué son los cuidados paliativos?
IPH: Según el antiguo aforismo, los fines de la medicina son: “Curar a veces, aliviar con frecuencia, acompañar y cuidar siempre”. Los cuidados paliativos pretenden aliviar el sufrimiento y acompañar cuando la enfermedad es irreversible y ya no es posible curar, permitiendo la muerte natural. Se caracterizan por no adelantar ni retrasar la muerte deliberadamente, y hacer sentir digno al paciente hasta el último minuto. Como decía Cicely Saunders1: “Me importas porque eres tú, y me importarás hasta el último minuto de tu vida”. Es decir, eres valioso. En la Dignitas infinita (nro. 8) se habla de una dignidad social: “Nos referimos a las condiciones en las que vive una persona”. Pero existe la dignidad ontológica: no importa mi autopercepción de que no valgo, esta dignidad es inalienable.
CGB: Tengo una perspectiva un poquito más amplia del cuidado paliativo: el alivio del sufrimiento se busca desde el principio y durante toda la trayectoria de la enfermedad, no solo al final: acompañando
al paciente y a su entorno más cercano, tratando también el sufrimiento psicológico y espiritual. Lo tenemos desde 2005 en el GES de cuidados paliativos oncológicos, y desde 2022 como ley, cuando
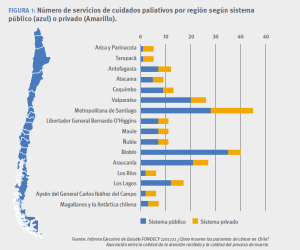
aprobamos que fuera una garantía de todas las personas. El año pasado, se hizo un estudio Fondecyt (figura 1) de las unidades de cuidados paliativos desde Arica a Coyhaique, y resultó que tenemos una brecha importante de formación, a pesar de que la gente evalúa bien a los equipos —se valora la mirada interdisciplinaria—. El desafío que tenemos es una implementación progresiva con recursos, para que esta ley se cumpla en relación con la formación de los equipos.
¿Cómo legislar, entonces?
IPH: La dignidad también se entiende desde una perspectiva racional, como un valor especial de todos los seres humanos como seres vivientes que hemos alcanzado el máximo grado de autonomía, racionalidad y libertad, y eso nos hace particularmente dignos.
CGB: He escuchado cosas dolorosas: “Voy a envejecer con los montos de pensiones que tenemos en Chile y no quiero ser una carga. Prefiero terminar con mi vida”. Ese también es un sufrimiento. Cuando las cosas se relativizan, entramos en una espiral donde la legislación tiene que ser muy cuidada. Sin embargo,
el debate no es tan riguroso. Cuando hablamos de dignidad, no me refiero a lo religioso, sino a hacerse cargo de esa situación humana de vulnerabilidad. No se trata de cómo muere la gente, sino de
cómo vive en las mejores condiciones hasta el último día.

ÁFA: Si la persona, a pesar de todo el cuidado y el cariño que se le entrega, decide terminar su vida, hay que admitírselo, porque significa que atraviesa una situación interna que ni siquiera somos capaces de imaginar. Es muy difícil que una persona tome esa decisión si no lo ha pensado mucho y después de que se le han entregado todas estas opciones.
¿Por qué optar por lo radical e irreversible?
IPH: En el estado de Oregón, Estados Unidos, hace más de 20 años que hay una ley de suicidio médicamente asistido, y entre los principales motivos para solicitarlo están la pérdida de autonomía, la percepción de indignidad y el sentirse una carga para los demás. Si se lograra desarrollar aún más la dimensión espiritual en los cuidados paliativos, promoviendo una reasignación de sentido a la vida, a pesar del estado frágil o dependiente, probablemente disminuirían las solicitudes de eutanasia.
ÁFA: El valor de la vida cambia, y la perspectiva apropiada para hacerlo no la tiene una tercera persona que pueda decidir, sino el poseedor de aquella vida ante una situación tan dramática. Pero estoy de acuerdo con los cuidados paliativos, que estén disponibles de la mejor manera posible, porque, obviamente, la mayoría de las personas no preferiría la eutanasia. Hay que permitirla para quienes la vida se volvió psicológica y/o físicamente insoportable, entendiendo que, con cualquier legislación, vamos a tener problemas, dilemas, y se van a producir situaciones indeseadas.
¿Los cuidados paliativos deben tratarse como tema médico o política
pública?
CGB: La dimensión médica es sobre el buen morir. Una política pública es un acuerdo respecto de cómo nos hacemos cargo como sociedad de este tema, el cual requiere una mirada interdisciplinaria.
ÁFA: Es una política pública, porque se trata de garantizar estos cuidados a todas las personas con los recursos que hay. Cuando la Corte Suprema dice que hay que financiarle un remedio carísimo a una persona para permitir que siga viviendo —que nos parece a todos una cosa muy importante—, tenemos que reconocer que esa cantidad de dinero debe ser retirada de otras opciones. Hay que tener presente la realidad y no anotar frases imposibles de cumplir. En materia de políticas públicas, es preferible avanzar paulatinamente, según la disponibilidad de recursos, antes que anotarnos de manera universal, pero sin poder cumplirlo.
IPH: El suicidio ha sido parte de la cultura de muchas civilizaciones. El punto es que si se establece como un derecho, debe haber un estamento de la sociedad que responda y ejecute el acto, recayendo en la medicina. En el Centro de Bioética, consideramos que la objeción del médico y del personal sanitario a ser agentes de la eutanasia no es estrictamente de conciencia, sino profesional, puesto que, con su actitud de rechazo, no infringen ningún deber ético, al contrario, cumplen con su juramento o promesa profesional y la obligación deontológica de proteger y no eliminar la vida humana. Sería tan extraño como pedirle a un bombero que provocara un incendio. Y, hoy, el foco está puesto en quienes tenemos esa objeción, como si atornilláramos al revés y no quisiéramos cooperar con el sistema. Pasa lo mismo con el aborto.
ÁFA: La objeción de conciencia la respeto, porque creo en la autonomía de las personas. Para decirlo de manera más radical, si ningún médico estuviera disponible para practicar el acto, a pesar de que el paciente lo pida, no se podría realizar. Quiere decir que no tendrá la ayuda y deberá hacerlo por sus propios medios. Y si tampoco se puede, porque no tiene acceso a los medicamentos o a la fuerza necesaria, no lo podrá hacer, no más.
«Cuando las cosas se relativizan,
entramos en una espiral donde la legislación
tiene que ser muy cuidada.
Sin embargo, el debate no es tan riguroso».
Carolina Goic Boroevic.
A propósito de quién se hace cargo, ¿qué les parece Sarco, la cápsula suiza?
IPH: Si por un momento olvidara mis convicciones en contra de la eutanasia y el suicidio médicamente asistido, y me pusiera en el rol de alguien que sí está de acuerdo, encontraría que la cápsula Sarco es, técnicamente hablando, una buena opción para provocarse eficientemente la muerte, ya que el mismo paciente activa el mecanismo, el ambiente se inunda de nitrógeno y listo. Debemos tener presente que no siempre los actos eutanásicos están libres de complicaciones. Se puede pensar que es fácil quitarle la vida a un paciente, pero hay ejemplos de eutanasias prolongadas: la persona no se muere tan rápido, empieza con fenómenos convulsivos y es mejor no mirar ese espectáculo, porque es muy doloroso.





